26776
Написано: 11.02.2023
Редактировалось: 20.10.2025
Определение
Постменопауза – это период после наступления менопаузы и до конца жизни женщины. Естественная менопауза отражает окончательное прекращение менструальных циклов вследствие потери фолликулярной активности яичников. Клинический диагноз менопаузы является ретроспективным и устанавливается после 12 последовательных месяцев отсутствия менструаций.
Возраст наступления постменопаузы варьирует от 40 до 60 лет и зависит от наследственности, коморбидных заболеваний и других причин, которые влияют на скорость угасания репродуктивной функции.
Особенностью постменопаузального периода являются стабильно низкий уровень женских гормонов эстрогенов и абсолютная потеря репродуктивной функции.
Первые 1-3 года постменопаузы в яичниках еще обнаруживаются единичные фолликулы, в последующем они полностью исчезают. Большинство симптомов постменопаузы непосредственно связаны с дефицитом эстрогенов – основных гормонов, вырабатываемых в фолликулах яичников. 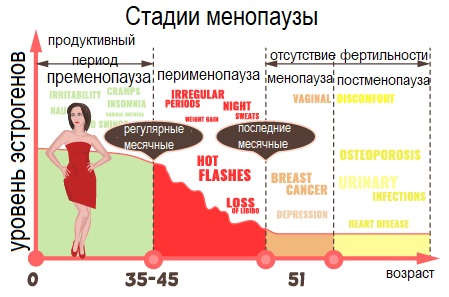 Изображение используется согласно лицензии Shutterstock.
Изображение используется согласно лицензии Shutterstock.Эстрогены продуцируются и в периферических тканях (например, жировой, кожном покрове), из предшественников андрогенов (например, из андростендиона). Уровень эстрогена постепенно снижается на протяжении 5 лет после менопаузы, а эстрон заменяет эстрадиол как наиболее распространенный эстроген.
Постменопаузальный дефицит эстрогенов приводит к прямому или опосредованному воздействию на органы-мишени (печень, молочные железы, мочеполовой тракт, толстую кишку, кожу, сердечно-сосудистую систему, головной мозг, опорно-двигательный аппарат).
Существуют факторы, которые могут усугубить симптомы в постменопаузе:- хирургическое вмешательство при лечении гинекологических заболеваний (удаление матки, яичников);
- лучевая и химиотерапия при лечении онкологических заболеваний;
- урогенитальные расстройства и инфекционные заболевания;
- вредные привычки, отсутствие физической активности, неправильное питание и строгие диеты.
В соответствии с клинико-гормональной характеристикой этапов старения репродуктивной системы (Stages of Reproductive Aging Workshop – STRAW) различают:
- фазу раннего постменопаузального периода (стадии +1а, +1b, +1c), для которой характерно прогрессирующее повышение уровней фолликулостимулирующего гормона, снижение эстрадиола, антимюллерова гормона (является точным маркером овариального резерва) и ингибина В (вырабатывается в фолликулах яичников). Эта фаза продолжается 5–8 лет, чаще с симптоматикой климактерического синдрома. До 20% потери плотности костной ткани происходит именно в этот период жизни женщины;
- позднюю постменопаузальную фазу (стадия +2), которая характеризуется снижением выраженности вазомоторных симптомов, однако в 15% случаев они могут наблюдаться длительное время. На первый план выходит соматическое старение. В этот период гормональный фон стабилизируется, поэтому самочувствие женщины улучшается. Исчезают приливы, нормализуется эмоциональный фон. Но в результате нескольких факторов, включая низкий уровень эстрогена, у женщин в постменопаузе повышается риск ряда заболеваний, таких как остеопороз и болезни сердца, злокачественные опухоли.
Несмотря на универсальность эндокринных процессов в ходе репродуктивного старения, у разных женщин отдельные стадии этого процесса могут отличаться по своей продолжительности, выраженности и сопровождаться различными специфическими симптомами и системными нарушениями.
Признаки постменопаузы всегда индивидуальны – у одних женщин наблюдается резкое изменение веса, падает сексуальное влечение, проявляются заболевания, которые раньше не беспокоили, другие переносят период репродуктивного угасания легче.
В норме симптомы постменопаузы не доставляют мучительного беспокойства.
Все симптомы постменопаузального периода в жизни женщины можно разделить на четыре большие группы:Вазомоторные – климактерические приливы (могут сопровождаться жаром), повышенное потоотделение, головные боли и головокружение, озноб, появление красных пятен на лице, шее и груди (так называемое «сосудистое ожерелье»), пониженное или повышенное артериальное давление, учащенное сердцебиение, перебои в работе сердца (аритмия), затрудненное дыхание. Гипертония в постменопаузе может носить характер кризов с ярко выраженной психоэмоциональной окраской.
Психоэмоциональные и когнитивные – резкие перепады настроения, раздражительность, повышенная возбудимость, депрессивное состояние, тревожность, плаксивость, агрессивность, панические атаки, слабость, снижение памяти и концентрации внимания, расстройство сна (бессонница, трудности засыпания и ранние или частые пробуждения).
Урогенитальные и сексуальные – сухость, зуд, жжение, дискомфортные, иногда болезненные ощущения во влагалище, вульвовагинальная атрофия, снижение либидо, болезненность во время полового акта, частые позывы к мочеиспусканию, недержание мочи, сопровождающееся соответствующими заболеваниями уретры.
Системные метаболические нарушения – признаки старения кожи (сухость, дряблость), изменение цвета, текстуры и объема волос, ускорение потери костной ткани (остеопения, остеопороз), повышение риска переломов, саркопения (опосредованные возрастом потеря скелетной мышечной массы и функции мышц), лишний вес, развитие висцерального ожирения, формирование риска сердечно-сосудистых заболеваний вследствие дислипидемии, эндотелиальной дисфункции, нарушения толерантности к глюкозе и др.
Количество и характер симптомов зависит от наследственности и особенностей организма женщины. Избавиться от всех неприятных симптомов нельзя, но можно попробовать уменьшить их выраженность.
Диагностика нарушений, связанных с постменопаузойОценка состояния яичников и выявление других изменений органов малого таза проводится с применением трансвагинальной ультрасонографии.






