219397
Написано: 14.02.2019
Редактировалось: 22.10.2025
Артериальная гипертония - причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Согласно мировой статистике, болезни сердечно-сосудистой системы стоят на первом месте среди всех причин смертности населения.
Артериальная гипертония – одно из самых распространенных заболеваний системы кровообращения, которое также выступает фактором развития других заболеваний сердца и сосудов, таких как ишемическая болезнь сердца, хроническая сердечная недостаточность, геморрагический и ишемический инсульт.
Артериальная гипертония – это стойкое повышение систолического (верхнего) артериального давления выше 140 мм рт. ст. и/или диастолического (нижнего) выше 90 мм рт. ст. Согласно рекомендациям Европейского общества по артериальной гипертонии и Европейского общества кардиологов, для домашнего измерения давления принят критерий артериальной гипертонии от 135/85 мм рт. ст. и выше.
К основным симптомам, сопровождающим повышение артериального давления, относятся головная боль, тошнота, шум в ушах, сердцебиение, снижение остроты зрения, раздражительность, потливость.
Иногда повышение артериального давления может проходить бессимптомно. В этом случае требуется контроль артериального давления.
Разновидности артериальной гипертонии
Прежде чем говорить о повышенном артериальном давлении (АД), следует понять, каким должно быть давление в норме. Для каждого человека значения артериального давления индивидуальны. Однако существует общепринятая классификация величины АД.
- Оптимальное, где систолическое АД менее 120 мм рт. ст., а диастолическое АД менее 80 мм рт. ст.
- Нормальное, где верхние значения АД находятся в промежутке от 120 до 129 и нижние значения от 80 до 84 мм рт. ст.
- Высокое нормальное, где верхние значения АД находятся в промежутке от 130 до 139 мм рт. ст. и нижние в промежутке от 85 до 89 мм рт. ст.
Артериальная гипертония разделяется по степеням в зависимости от максимальных значений, полученных при измерении давления.
1-я степень – систолическое АД 140-159 мм рт. ст. и/или диастолическое АД 90-99 мм рт. ст.
2-я степень – систолическое АД 160-179 мм рт. ст. и/или диастолическое АД 100-109 мм рт. ст.
3-я степень – систолическое АД 180 и более мм рт. ст. и/или диастолическое АД 110 и более мм рт. ст.
Отдельно выделяют изолированную артериальную гипертонию, когда повышается лишь систолическое АД более 140 мм рт. ст, а диастолическое остается в пределах нормальных значений.
Причины возникновения повышенного артериального давления
Считается, что большинство пациентов с высоким давлением страдают первичной артериальной гипертонией, развитие которой нельзя связать с конкретными причинами. Это так называемая эссенциальная артериальная гипертония, которая чаще возникает у возрастных пациентов.
В остальных случаях, когда выявлена определенная причина повышения давления, имеют в виду вторичную артериальную гипертонию.
Среди основных причин, приводящих к возникновению вторичной артериальной гипертонии, выделяют:
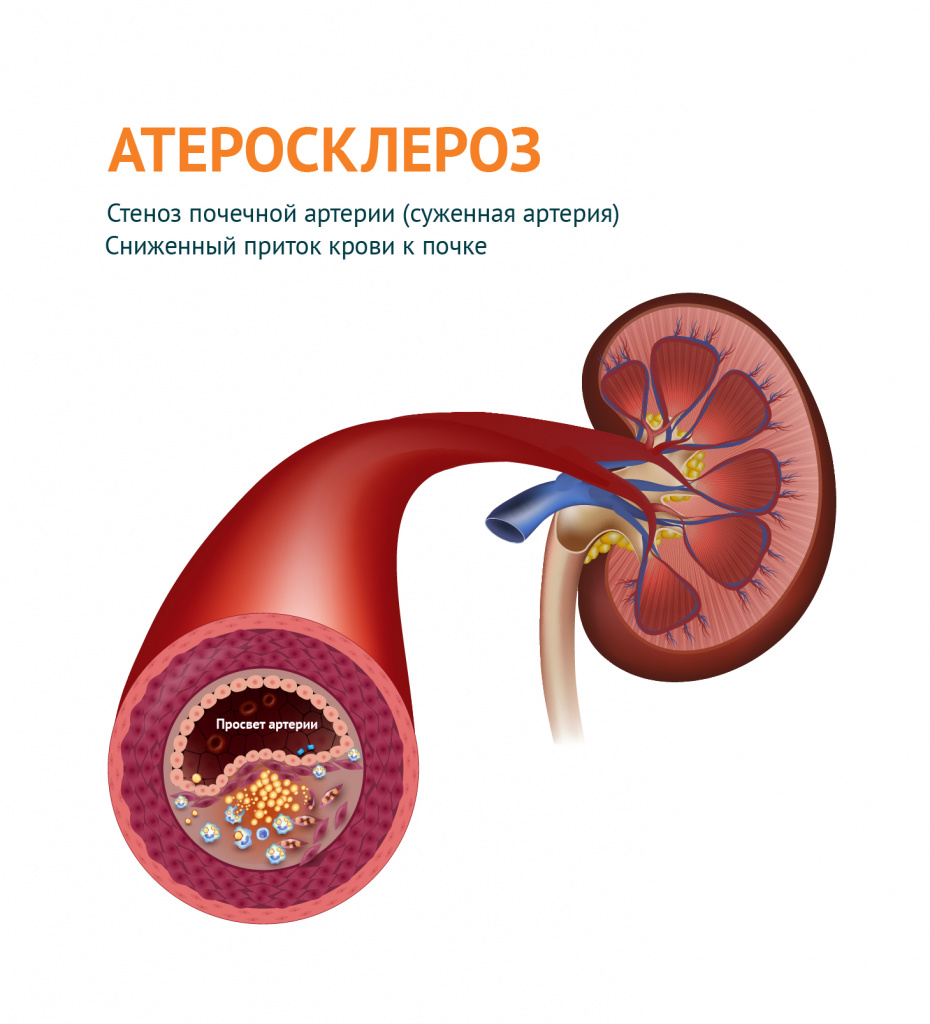
- Заболевания почек и сосудов почек. Эти патологии ведут к снижению интенсивности кровотока в почках и, как следствие, к выделению почками веществ, способствующих повышению артериального давления и компенсации нарушенного почечного кровотока. Хроническая болезнь почек, хронический гломерулонефрит, мочекаменная болезнь – эти заболевания могут привести к развитию артериальной гипертонии. Среди заболеваний сосудов почек чаще всего отмечается сужение (стеноз) почечных артерий, что может быть врожденной патологией либо возникнуть при атеросклерозе в зрелом возрасте.
- Разные эндокринные заболевания приводят к развитию артериальной гипертонии и других сопутствующих симптомов. Например, при тиреотоксикозе усиливается выработка гормонов щитовидной железы, что сопровождается появлением зоба (увеличением самой железы), подъемом систолического артериального давления, сердцебиением, повышенной возбудимостью и снижением массы тела.
При гипотиреозе продукция гормонов щитовидной железы снижается. Патологии сопровождается эндотелиальной дисфункцией и нарушением расслабления гладкомышечных клеток сосудов, что приводит к росту периферического сопротивления сосудов. Это способствует повышению артериального давления. Для таких пациентов характерно увеличение диастолического артериального давления, замедление пульса, слабость и быстрая утомляемость.
При феохромоцитоме (опухоли надпочечников) повышается выделение в кровь катехоламинов (адреналина, норадреналина), что ведет к резким скачкам артериального давления до очень высоких значений.
Артериальная гипертония – частый спутник ожирения. Клетки жировой ткани (адипоциты) вырабатывают биологически активные вещества, влияющие на весь организм в целом и, в частности, на сосуды. Также не стоит забывать, что «лишнюю» ткань тоже нужно кровоснабжать, а это ведет к дополнительной нагрузке на сердечно-сосудистую систему. - Разные заболевания сердца и сосудов могут приводить к высокому артериальному давлению. Например, коарктация аорты – локальное сужение просвета аорты, чаще врожденная патология; атеросклеротическое сужение сосудов.
- Беременность (преэклампсия).
- Артериальная гипертония при приеме некоторых лекарственных средств: пероральных контрацептивов, анаболических стероидов, глюкокортикостероидов, антидепрессантов.
 Изображение используется согласно лицензии Shutterstock.
Изображение используется согласно лицензии Shutterstock.
Следует помнить о факторах, способствующих развитию артериальной гипертонии: наследственная предрасположенность, длительное нервное перенапряжение, частые стрессовые ситуации, избыточные физические нагрузки, курение, злоупотребление алкоголем и кофе, потребление большого количества соли и жирной пищи.
При каких заболеваниях возникает артериальная гипертония?
Артериальная гипертония разделяется по степеням в зависимости от максимальных значений, полученных при измерении давления.
Укажем некоторые из них.
- Атеросклероз, в т. ч. почечных артерий.
- Поражение почечных сосудов (тромбоз, эмболия, стеноз, сдавление почечных сосудов опухолью или органом).
- Хронический пиелонефрит.
- Хронический гломерулонефрит.
- Хроническая болезнь почек.
- Заболевания щитовидной железы (гипо- и гипертиреоз).
- Болезнь и синдром Иценко-Кушинга.
- Феохромоцитома.
- Первичный гиперальдостеронизм.
- Метаболический синдром.
- Коарктация аорты.
- Преэклампсия.
К каким врачам обращаться при повышении артериального давления?
Для выявления причин повышения давления первоначально следует обратиться к
терапевту. Врач проведет осмотр и назначит необходимый объем обследований и консультации специалистов. Среди них могут быть:
- врач-кардиолог;
- врач-эндокринолог;
- врач-невролог;
- врач-хирург;
- врач-офтальмолог.
Диагностика и обследования при повышении артериального давления
В первую очередь необходим самостоятельный контроль АД в домашних условиях с ведением дневника, где следует фиксировать все измерения давления по времени, прием лекарственных средств и эпизоды стресса, которые могли бы спровоцировать подъем АД.
Всем пациентам на первом этапе обследования назначают следующие лабораторные исследования:
- клинический анализ крови;






